Чем вредны таблетки кеторол
Кеторол- эффективное болеутоляющее средство
Эффективным болеутоляющим медикаментозным средством является кеторол. Лекарство относится к группе противовоспалительных нестероидных средств. Помимо анальгезирующего воздействия препарат уменьшает воспалительные процессы и отечностью. Кроме того кеторол, инструкция на это указывает, обладает жаропонижающими свойствами.
Состав, формы и воздействие препарата
Лекарственное средство производится в виде:
Прозрачного, однородного геля (2%).
Наиболее востребованной является таблетированная форма. После приема препарата активное вещество полностью всасывается в ЖКТ в кратчайшее время. При этом:
Максимальная концентрация в крови достигается через час.
Жаропонижающие и анальгезирующее воздействие наблюдается через 30 мин.
Жирная пища замедляет всасывание действующего вещества.
Показания и противопоказания к применению
Чтобы не навредить, важно знать кеторол, от чего помогает. Чаще всего кеторол, инструкция по применению это подтверждает, применяется в качестве симптоматического средства для снятия головных, зубных и менструальных болей, а также болевых ощущений в суставах. В комплексной терапии средство назначают при развитии онкологических заболеваний и в послеоперационный период.
Лекарство показано для облегчения состояний при следующих патологиях:
Заболеваниях позвоночника и радикулите.
Разрывах связок и растяжении мышц.
Кеторол, как и любые нестероидные препараты, запрещены к использованию при наличии заболеваний желудочно-кишечного тракта. В противном случае увеличиваются риски возникновения желудочных кровотечений. Не назначают препарат в возрасте пациентов младше 16 лет, в период беременности и лактации. Отказаться от использования лекарства нужно при гиперчувствительности к компонентам средства, а также при наличии следующих патологий:
Болезнях печени и почек.
Существуют и другие заболевания, при которых доктор с осторожностью рекомендует принимать препарат. Это хроническая гипертензия, сахарный диабет, различные расстройства нервной системы и пр.
Кеторол, рецепт для которого необходим, запрещается принимать с рядом других лекарственных средств:
При одновременном приеме лекарственного средства с алкогольными напитками увеличиваются риски интоксикации организма.
Дозировка и рекомендации для лечения
Кеторол таблетки, инструкция по применению акцентирует внимание на этом, нельзя принимать при любых проблемах с желудком. В этом случае нужно приобрести кеторол ампулы для инъекций. В частности внутримышечное введение показано при непрекращающейся рвоте или возникновении затруднении при глотании. Когда спрашивают кеторол уколы, от чего помогают, то специалисты часто указывают радикулит. С болями, вызванными данной патологией, в этом случае удается справиться быстро. Инъекции разрешается повторять с перерывом 4 часа.
Побочные эффекты
Среди распространенных побочных эффектов, которые могут возникнуть после приема лекарственного средства, врачи называют появление:
Кроме того препарат может спровоцировать понижение артериального давления, на фоне чего развивается сонливость и головные боли. Иногда появляться отеки мягких тканей и повышенное потовыделение, метеоризм и нарушение стула, сыпь на коже.
К тяжелым побочным эффектам относят анемию, спазмы в желудке, почечные боли, рвоту с кровью, потерю сознания, судороги, одышку. При появлении таких симптомов прием препарата прекращают. Если состояние е улучшается, в срочном порядке требуется консультация доктора.
Передозировка кеторола очень опасна. Она может спровоцировать сильные боли в животе, рвоту, спазмы и судороги в мышцах, желудочное кровотечение. При подтверждении передозировки следует в срочном порядке промыть желудок и вызвать рвотный рефлекс. После этого необходимо принять сорбенты. Если состояние не удается стабилизировать, то нужно вызывать скорую помощь.
Все представленные на сайте материалы предназначены исключительно для образовательных целей и не предназначены для медицинских консультаций, диагностики или лечения. Администрация сайта, редакторы и авторы статей не несут ответственности за любые последствия и убытки, которые могут возникнуть при использовании материалов сайта.
Современный взгляд на эффективность и безопасность кеторолака
*Пятилетний импакт фактор РИНЦ за 2020 г.
Читайте в новом номере
Острый болевой синдром или усиление хронической боли при воспалительных заболеваниях, заболеваниях суставов, дегенеративных заболеваниях позвоночника, невралгии, миалгии, травме, заболеваниях почек, легких остается одной из наиболее частых причин обращения больных за медицинской помощью как в России, так и во всем мире. Доступным методом облегчения, устранения боли является применение анальгетических средств, наиболее популярная группа которых – нестероидные противовоспалительные препараты (НПВП). Одним из препаратов группы НПВП, обладающих выраженной анальгетической активностью, является кеторолак. В статье проводится научная оценка данных различных исследований по эффективности и безопасности препарата кеторолак для лекарственной терапии боли при различных патологиях и после оперативных вмешательств. Также представлены данные сравнительных исследований кеторолака с другими представителями группы НПВП. Анализ многочисленных исследований с участием кеторолака позволяет получить дополнительную информацию о фармакологических свойствах препарата для его дальнейшего рационального использования в практической медицине.
Ключевые слова: боль, нестероидные противовоспалительные препараты, кеторолак, анальгетическая активность.
Для цитирования: Матвеев А.В., Крашенинников А.Е., Егорова Е.А. Современный взгляд на эффективность и безопасность кеторолака. РМЖ. Медицинское обозрение. 2018;2(4):34-39.
1 Medical Academy n.a. S.I. Georgievsky (Academic Unit) of V.I. Vernadsky Crimean Federal University, Simferopol
2 National Pharmacovigilance Research Center, Moscow
Acute pain syndrome or exacerbation of chronic pain in patients with inflammatory diseases, joint diseases, degenerative disk diseases, neuralgias, myalgia, trauma, kidney and lung diseases is still one of the leading cause for visiting a doctor in Russia and in other countries. The available method of pain relieving is the use of analgesics, the nonsteroidal anti-inflammatory drugs (NSAIDs) are most popular class of analgesics. Ketorolac is the NSAID with a pronounced analgesic activity. The article makes a scientific analysis of the data of various studies on the efficacy and safety of the use of ketorolac for relieving pain in various pathologies and after surgical interventions. Data of comparative studies of ketorolac and other NSAIDs are also presented. The analysis of numerous studies involving ketorolac provides additional information on the pharmacological properties of the drug for its further use in practical medicine.
Key words: pain, non-steroidal anti-inflammatory drugs, ketorolac, analgesic activity.
For citation: Matveev A.V., Krasheninnikov A.E., Egorova E.A. Modern view on the efficacy and safety of ketorolac // RMJ. Medical Review. 2018.№ 4. P. 34–39.
В статье проводится научная оценка данных различных исследований по эффективности и безопасности препарата кеторолак для лекарственной терапии боли при различных патологиях и после оперативных вмешательств.
Введение
Острый болевой синдром или усиление хронической боли при воспалительных заболеваниях, заболеваниях суставов, дегенеративных заболеваниях позвоночника, невралгии, миалгии, травме, заболеваниях почек, легких остается одной из наиболее частых причин обращения больных за медицинской помощью как в России, так и во всем мире [1]. Боль – неприятное сенсорное и эмоциональное переживание, связанное с истинным или потенциальным повреждением ткани или описанное в терминах такого повреждения [2].
Согласно определению Международной ассоциации по изучению боли (IASP, 1994), под острой (преходящей) болью следует понимать боль, обусловленную острым заболеванием, травмой и прекращающуюся по мере выздоровления и заживления ран; хроническая (персистирующая) боль связана с длительно существующим патологическим процессом или посттравматическим состоянием, она продолжается от 1–3 мес. до многих лет [3].
Важным механизмом возникновения боли является раздражение нервных рецепторов (ноцицепторов) медиаторами, высвобождающимися при повреждении тканей. Устранение боли возможно при рациональном и своевременном этиотропном и патогенетическом лечении заболевания. Однако существуют ситуации, при которых показана симптоматическая терапия боли: при выраженном болевом синдроме, требующем немедленного лечения, или в случаях, когда причину боли устранить невозможно [4].
Терапия острой боли имеет свои правила: быстрота обезболивания, его адекватность и кратковременность назначения. Невыполнение указанных правил приводит к неблагоприятным нейрогуморальным нарушениям в ответ на сохраняющуюся боль (симпатоадреналовые влияния на сердце и сосуды, усугубление гипоксии, задержка жидкости и т. д.), и как исход отмечается декомпенсация хронической соматической патологии. Поэтому при выборе препарата для купирования острой боли приоритетом являются лекарственные средства с максимальной обезболивающей активностью [2].
Доступным методом облегчения, устранения боли является применение анальгетических средств, наиболее популярный класс которых – нестероидные противовоспалительные препараты (НПВП) [5]. Основной механизм действия НПВП – ингибирование синтеза простагландинов (ПГ) и тромбоксанов путем блокирования циклооксигеназы (ЦОГ) – фермента метаболизма арахидоновой кислоты. Арахидоновая кислота образуется из разрушенных фосфолипидов клеточных мембран. Физические, химические и механические негативные факторы (прямое повреждение, гипоксия, иммунный процесс) запускают метаболизм арахидоновой кислоты [6]. Известно, что в организме человека существует две изоформы ЦОГ (ЦОГ-1 и ЦОГ-2), играющие различную роль в регуляции синтеза ПГ. При этом ЦОГ-2 регулирует синтез ПГ, индуцированный различными провоспалительными стимулами, в то время как активность ЦОГ-1 определяет продукцию ПГ, принимающих участие в нормальных физиологических клеточных реакциях, не связанных с развитием воспаления.
Одним из препаратов группы НПВП, обладающих выраженной анальгетической активностью, является кеторолак. Данный препарат – производное пирроло-пиррола, α-замещенной арилуксусной кислоты [7], неселективный ингибитор ЦОГ-1 и ЦОГ-2.
Препарат кеторолак впервые был зарегистрирован в США в 1989 г. в качестве парентерального анальгетика и имеет сложную многоступенчатую систему проверки клинической эффективности и безопасности лекарственных средств. В широкой клинической практике кеторолак используется с 1990 г. Буквально через год кеторолак начал применяться в Европе, составив серьезную конкуренцию двум наиболее популярным в этой части света парентеральным НПВП — диклофенаку и кетопрофену [8].
Основная клиническая ценность данного препарата связана с его мощным анальгезирующим действием, по степени которого он превосходит большинство НПВП, таких как диклофенак, ибупрофен, кетопрофен и многие другие; и сопоставим с морфином [9, 10]. Однако, в отличие от наркотических анальгетиков, кеторолак не угнетает дыхание, не вызывает лекарственной зависимости и не обладает седативным и анксиолитическим действием, не вызывает спазм гладкой мускулатуры внутренних органов [11].
Кеторолак хорошо всасывается в желудочно-кишечном тракте. Биодоступность при приеме внутрь составляет 80–100%. Максимальная концентрация в плазме крови достигается через 30–50 мин после приема внутрь, после в/м введения – через 15 мин. Связывается с белками плазмы крови на 99%. В печени подвергается биотрансформации с образованием глюкуронидов. Выводится почками в неизмененном виде – 10% и в виде неактивных метаболитов – 90%. Продолжительность действия – около 4–6 ч, иногда – до 10 ч [12].
Важным достоинством препарата является многообразие его лекарственных форм. Кеторолак чаще применяется в виде внутримышечных и внутривенных инъекций, также он может быть использован в виде таблеток, ректальных свечей, глазных капель, трансдермальных систем и лекарственных форм для парентерального введения, что облегчает подбор необходимого режима использования препарата в разных клинических ситуациях.
В России он используется исключительно у взрослого населения, между тем в США и Европе описан опыт его применения и в детской практике. Так, A.M. Lynn et al. [13] провели исследование фармакокинетики и фармакодинамики кеторолака у детей. Авторы отмечают, что информации о фармакокинетике кеторолака в этой группе пациентов мало, что делает дозирование препарата сложным процессом. В данном двойном слепом плацебо-контролируемом исследовании проведено изучение эффективности и безопасности обезболивания кеторолаком у детей ясельного возраста, проведен подбор эффективной дозы методом изучения его клиренса. В ходе исследования измерялось насыщение препаратом при 4- и 6-часовых интервалах в виде внутривенной 10-минутной инфузии. В исследовании не было обнаружено побочных эффектов со стороны печени и функции почек. В дозе 0,5 и 1 мг/кг при заявленной кратности введения накопления кеторолака не происходило, но у детей старше 6 мес. была установлена потребность в 4-часовых интервалах, в то время как у детей младше 6 мес. достаточным оказался 6-часовой интервал.
Целью нашего исследования является проведение научной оценки литературных данных по эффективности и безопасности препарата кеторолак для лекарственной терапии боли.
Результаты исследования
Эффективность кеторолака в качестве анальгетика
Сравнительные исследования кеторолака с другими представителями группы НПВП
Только для зарегистрированных пользователей
Кеторол (Ketorol)
Состав и форма выпуска
Фармакологические свойства
фармакодинамика. Кеторол — это НПВП с выраженным анальгетическим, жаропонижающим и противовоспалительным эффектами. Механизм действия связан с блокадой в периферических тканях фермента ЦОГ, вследствие чего происходит угнетение биосинтеза простагландинов — модуляторов болевой чувствительности, терморегуляции и воспаления. Кеторол является рацемической смесью [-]S и [+]R-энантиомеров, при этом обезболивающее действие обусловлено [-]S-формой. Кеторол не влияет на опиоидные рецепторы и функцию дыхания, не оказывает седативного и анксиолитического действия, не вызывает медикаментозной зависимости. Кеторолак также угнетает агрегацию тромбоцитов. Способность тромбоцитов к агрегации восстанавливается через 24–48 ч. Препарат не вызывает синдрома отмены после прекращения его приема.
После приема внутрь Кеторолак быстро всасывается и полностью абсорбируется в ЖКТ. Cmax в плазме крови достигается в среднем через 44 мин после приема 10 мг и составляет 0,7–1,1 мкг/мл.
После в/в введения 30 мг Кеторола его Cmax в плазме крови достигается через 50 мин после однократного введения и составляет 2,2–3 мкг/мл. Т½ конечных продуктов распада Кеторола у взрослых молодых пациентов составляет 5,3 ч, средний общий клиренс — 0,023 мл/мин/кг. После однократного введения 10 мг Кеторола Сmax в плазме крови достигается через 5,4 мин и составляет 2,4 мкг/мл. Т½ составляет 5,1 ч, средний объем распределения — 0,15 л/кг, общий клиренс — 0,35 мл/мин/кг.
У больных в возрасте старше 65 лет Т½ конечных продуктов кеторолака по сравнению с молодыми здоровыми добровольцами увеличивается до 7 ч (4,3–8,6 ч). Общий плазменный клиренс снижается до 0,019 л/кг.
Фармакокинетика кеторолака после одно- и многоразового применения не изменяется и имеет линейный характер. Равновесные концентрации препарата в плазме крови достигаются при введении препарата каждые 6 ч на протяжении суток. Клиренс препарата при многоразовом применении остается постоянным. Кеторолак на 99% связывается с белками плазмы крови, степень связывания не зависит от концентрации препарата в крови.
Метаболиты кеторолака выводятся из организма почками, с мочой выводится 94% введенной дозы, 6% — выводится с калом.
У больных с нарушением функции почек выведение кеторолака замедляется, что проявляется удлинением Т½ и снижением клиренса по сравнению с молодыми здоровыми лицами.
У больных с нарушениями функции печени изменений в фармакокинетике кеторолака не отмечено, но время достижения Сmax препарата в плазме крови и Т½ несколько увеличиваются по сравнению с молодыми здоровыми добровольцами.
Показания Кеторол
таблетки. Купирование умеренной и сильной боли в послеоперационный период в течение непродолжительного времени.
Р-р. Купирование умеренной и сильной боли в послеоперационный и посттравматический период включительно.
Применение Кеторол
Кеторол не показан для лечения хронического болевого синдрома, а применяется только в случае острой боли.
Таблетки. Взрослым и детям в возрасте старше 16 лет Кеторол таблетки назначают по 10 мг каждые 4–6 ч при необходимости. Максимальная суточная доза составляет 40 мг. При переводе больных с парентерального лечения на пероральный прием препарата общая суточная доза кеторолака не должна превышать 90 мг для взрослых и 60 мг для больных в возрасте старше 65 лет, пациентов с нарушением функции почек и больных с массой тела
Как защитить желудок от НПВП — советы эксперта
Что вы делаете, когда болит голова, поднялась высокая температура или беспокоит боль в суставах? 90% опрошенных ответят: «Пью таблетку».
«Волшебные» пилюли
Существует группа препаратов, под общим названием нестероидные противовоспалительные (НПВП), которые мы все хотя бы раз в жизни, а многие регулярно, принимали. Это препараты, обладающие обезболивающим противовоспалительным и / или жаропонижающим действием. В качестве примера можно назвать Аспирин, Нурофен, Найс, Кетанов, Кетопрофен и прочие. Учитывая «волшебные эффекты» от их действия — снятие воспаления, боли и жара, — их назначают практически все, всем и всегда. Назначают травматологи, ревматологи, терапевты, лоры, стоматологи. Плюс, их можно совершенно свободно приобрести в любой аптеке. Но, наряду с «волшебными свойствами» эти лекарства обладают рядом побочных действий, которые можно разделить на 2 группы: кардиориски и гастро риски. Собственно о гастрорисках и пойдёт речь в данной статье.
НПВП-гастропатия
В научной литературе эта проблема называется «НПВП-гастропатия». Впервые термин был предложен в 1986 году для разграничения специфического поражения слизистой оболочки желудка, возникающего при длительном употреблении НПВП, от классической язвенной болезни.
Отличие НПВП-гастропатии от язвенной болезни можно проследить и по зоне поражения. Чаще всего язвы можно увидеть в желудке, а не в кишке. Плюс, изменения встречаются чаще у пожилых, а не у молодых людей.
Немного цифр
Немного статистики. В Великобритании назначается около 24 млн. НПВС в год. 70% лиц старше 70 лет принимают НПВС 1 раз в неделю, а 34% ежедневно. В США продается НПВС на сумму до 6 млрд. в год. Как следствие, риск развития желудочно-кишечных кровотечений (ЖКК) возрастает прободения — в 6 раз, риск смерти от осложнений до 8 раз. До всех случаев острых ЖКК связаны с НПВС.
Проблема эта актуальна и в нашей стране, к примеру по данным Научного Центра сердечно-сосудистой хирургии им. А.Н. Бакулева из 240 больных, ежедневно принимающих аспирин даже в малых дозах, на гастроскопии поражения желудка и 12 п.к выявлены у 30% (из них язвы — у 23,6%, эрозии — у 76,4%). Аналогичная картина у коллег из ВНИИ ревматологии РАМН — у 2126 пациентов, принимающих НПВС без «прикрытия» (защиты) желудка, эрозии и язвы гастродуоденальной зоны найдены в 33,8% случаев. Это очень впечатляющие и драматические цифры осложнений от приема НПВС, учитывая количество употребляющих эти препараты людей в развитых странах.
Как это работает?
Как же действуют эти препараты в наших желудках? Всё очень просто, негативное воздействие реализуется за счёт дисбаланса защитных и агрессивных сил. У нас в желудке существует ряд защитных механизмов, позволяющих противостоять натиску агрессоров. Среди последних:
Защищается желудок за счет мощного слоя слизи и бикарбонатов, которые нейтрализуют кислоту, адекватного кровоснабжения, способности очень быстро регенерировать. Когда мы используем НПВС препараты, баланс сил изменяется в сторону агрессивных механизмов и происходит поражение слизистого и подслизистого слоя желудка и кишки.
Диагностика
Для диагностики подобных изменений используется гастроскопия, являющаяся «золотым стандартом». Интересный факт, дело в том, что порядка 40% больных с эрозивно-язвенными изменениями, принимающих эти препараты длительно (более 6 недель) не ощущают никакого дискомфорта или неприятных, болезненных ощущений. Проблемы с желудком диагностируются лишь при походе к другим врачам, а не к гастроэнтерологу. И, наоборот, у 40% пациентов, на фоне жалоб, которые они предъявляют, ничего не находят.
Что же делать в таком случае?!
Алгоритм действий для пациентов, не имеющих проблем с желудком, и тех, у кого в анамнезе была язвенная болезнь или эрозивные изменения, различен. Для первой группы, при назначении нестероидных противовоспалительных препаратов более, чем на 5 дней, обязательно назначение препаратов из группы ингибиторов протонной помпы (ИПП). Таких как, омепразол, пантопразол, рабепразол и т. д. (на весь курс приема). Для второй группы, любые назначения из группы НПВС, независимо от срока приёма, требуют параллельного назначения ингибиторов протонной помпы. Так же обязателен прием ИПП пациентам, принимающих длительно аспирин.
Мифы, с которыми мы сталкиваемся в ежедневной практике
Миф 1. Использование НПВС препаратов в виде свечей является менее агрессивным для желудка, нежели приём таблеток
Это 100% миф. Патогенное, разрушительное действие лекарства реализуется через кровь, доставляющую его по сосудам в желудок.
Миф 2. В качестве «гастропротекторов» можно использовать лекарства из группы антацидов — Ренни, Маалокс, Фосфалюгель и H2-блокаторы (Ранитидин и Фамотидин)
В данном случае они не эффективны.
Миф 3. Принимать ингибиторы протонной помпы можно нерегулярно
Дело в том, что если пожилому человеку назначили на всю жизнь противовоспалительный препарат, абсолютно бессмысленно назначать гастропротекцию на месяц. В подобных случаях лекарства должны приниматься строго параллельно.
Миф 4. В качестве «гастропротекторов» могут выступать пищевые продукты (кисели и пр.)
Этот миф, как абсолютно фантастический, мы оставим без комментариев.
Как выбрать лекарство
На самом деле, самым важным моментом является то, какие именно лекарства мы принимаем. На рисунке можно увидеть шкалу агрессивности различных препаратов из группы НПВС по отношению к желудку.
Самыми агрессивными препаратами являются Аспирин, Кеторолак, Пироксикам, Индометацин. По возможности рекомендуется использовать селективные препараты, которые обладают минимальными гастро-рисками. Их применение всегда более желательно, к ним относится Целекоксиб и Рофекоксиб. Но несмотря на их относительную безопасность, назначать их должен строго по показаниям лечащий доктор, не забывайте об этом.
Про Helicobacter pylori
Еще одним очень важным компонентом профилактики осложнений, является диагностика инфекции Helicobacter pylori у пациента планирующего длительно принимать НПВС (особенно аcпирин). Наличие бактерии увеличивает риски эрозивно-язвенных поражений ЖКТ и кровотечения в При её выявлении должна в обязательном порядке проводится эрадикация (уничтожение этой бактерии).
Резюме
Итак делаем выводы:
Кетопрофен при лечении острой и хронической боли: обзор литературных данных
Нестероидные противовоспалительные препараты (НПВП) — основной класс анальгетиков, используемый в терапевтической практике. Выбор НПВП основывается на оценке безопасности конкретного препарата. В настоящем обзоре рассмотрены данные крупных исследований эф
Non-steroidal anti-inflammatory drugs (NSAIDs) is main class of analgesics, which used in internal medicine. NSAID’s choice is based on the safety assessment of a particular drug. This review deals with data in large studies have examined the efficacy and safety of ketoprofen.
Нестероидные противовоспалительные препараты (НПВП) — важнейший класс препаратов, используемых для купирования острой и контроля хронической боли в терапевтической практике. НПВП отличает сочетание анальгетического, противовоспалительного и жаропонижающего действия, что обеспечивает их преимущество в сравнении с парацетамолом и опиоидами [1–3].
В настоящее время в России зарегистрировано девятнадцать различных НПВП. Это «международные непатентованные наименования», т. е. химические субстанции, а конкретных коммерческих препаратов больше на целый порядок. К сожалению, ни один из современных НПВП не может считаться идеальным: если какой-либо препарат имеет преимущество по тому или иному параметру, скорее всего, у него найдутся и серьезные недостатки.
Основным различием между разными представителями группы НПВП является их безопасность. До последнего времени главной проблемой этих лекарств считалось развитие осложнений со стороны желудочно-кишечного тракта (ЖКТ). Все НПВП являются ингибиторами циклооксигеназы (ЦОГ) 2, однако, помимо этого действия, они могут подавлять близкий по структуре фермент ЦОГ-1. Работа последнего необходима для поддержания защитного потенциала слизистой оболочки ЖКТ, поэтому его блокада может приводить к развитию опасной патологии ЖКТ — т. н. НПВП-гастропатии и НПВП-энтеропатии [4].
Селективность в отношении ЦОГ-2, а следовательно, риск развития патологии ЖКТ, стала основой разделения НПВП на две группы: «традиционные», или неселективные (н-НПВП), и селективные (с-НПВП). с-НПВП, т. н. «коксибы», были созданы в конце 90-х годов прошлого века как более безопасная для ЖКТ альтернатива «традиционным» НПВП. Но, как оказалось, «коксибы» имеют серьезный недостаток: селективная блокада ЦОГ-2 способна нарушать баланс факторов, влияющих на свертывание крови, — синтез тромбоксана А2 и простациклина, что определяет протромботический эффект. У пациентов с болезнями сердечно-сосудистой системы (ССС) это чревато повышением риска тромбоэмболических осложнений, таких как инфаркт миокарда (ИМ) и ишемический инсульт [4].
Эта проблема возродила интерес практикующих врачей к «традиционным» НПВП, применение которых, как представлялось, ассоциируется с существенно меньшей опасностью кардиоваскулярных (КВ) осложнений.
Но далеко не все н-НПВП безопасны в отношении ССС. Так, риск КВ-осложнений при использовании наиболее популярного в России представителя «традиционных» НПВП диклофенака весьма высок. Этот факт показывает метаанализ 25 популяционных исследований, проведенных в 18 независимых популяциях и представляющих индивидуальный риск КВ-осложнений для разных НПВП. Критерием оценки была частота ИМ, развитие которого было отмечено у
100 000 пациентов. Минимальный риск ИМ был показан для напроксена (отношение шансов (ОШ) — 1,06) и целекоксиба (ОШ — 1,12); для диклофенака этот показатель составил 1,38 [5].
Существенно меньший риск КВ-осложнений демонстрирует другой популярный н-НПВП — кетопрофен. Этот препарат появился в Европе в 1971 г. и быстро завоевал репутацию эффективного и надежного анальгетика [6]. За сорок лет клинического применения он не утратил своего значения. P. Sarzi-Puttini и соавт. подчеркивают этот факт в обзоре с весьма характерным названием: «Боль и кетопрофен: его роль в клинической практике», который был опубликован в 2010 году. Они указывают на огромную базу доказательств его эффективности, широкий спектр показаний — по сути, все патологические процессы, сопровождающиеся ноцицептивной болью, и хорошую репутацию у врачей [7].
Интерес к кетопрофену можно оценить по росту его назначений в странах Европы. Так, M. Venegoni и соавт. показали, что на фоне небольшого, но явного снижения общих продаж «рецептурных» НПВП в Италии за период с 2006 по 2009 гг. популярность кетопрофена выросла почти в 2 раза (на 93%). Если в 2006 г. кетопрофен приобрели 263 897 жителей этой страны, то в 2009 г. — уже 508 699 [8].
Многие эксперты связывают высокий анальгетический потенциал кетопрофена с особенностями его молекулы. Липофильность и относительно небольшие размеры кетопрофена определяют его способность легко проникать в воспаленную ткань (например, в синовиальную полость при артрите), создавая высокую концентрацию [7, 9]. Большое значение придается диффузии кетопрофена через гематоэнцефалический барьер и его действию на центральные структуры болевой системы. Экспериментальные данные подтверждают равновесие концентрации несвязанной фракции кетопрофена в плазме крови и ликворе. При этом центральный эффект этого препарата связывается не только с блокадой ЦОГ-2, но и иными механизмами, в частности, с его влиянием на серотонинергическую антиноцицептивную систему [10].
Как было отмечено выше, опыт использования кетопрофена включает все заболевания и патологические состояния, при которых назначение НПВП представляется целесообразным. Работу с кетопрофеном облегчает наличие полного спектра лекарственных форм: раствора для внутривенного (в/в) и внутримышечного (в/м) введения, стандартных таблеток, капсул контролируемого высвобождения, форм для местного применения, ректальных свечей.
Кетопрофен — весьма удачное средство для ургентного обезболивания. В 2009 г. были опубликованы данные метаанализа Cochrane, оценивающего результаты однократного приема кетопрофена в дозе 25–100 мг при острой послеоперационной боли. Материалом послужили данные 14 рандомизированных контролируемых исследований (РКИ) (968 больных, получавших кетопрофен, 520 плацебо), а основным критерием оценки было снижение боли > 50% на срок от 4 до 6 часов. Исследователи использовали индекс NNT (number need to treat), показывающий число больных, которых необходимо пролечить для достижения значимого отличия от плацебо. Этот индекс составил 2,4–3,3, что показывает достаточно высокую эффективность препарата [11].
Недавно опубликованы данные масштабного исследования (n = 338), в котором изучалось действие однократного внутривенного введения парекоксиба 40 мг и кетопрофена 100 мг для купирования острой почечной колики. Кетопрофен, выступавший в роли препарата сравнения, нисколько не уступал представителю «коксибов»: снижение боли (по визуальной аналоговой шкале — ВАШ) через 30 мин после инъекции составило 35,2 ± 26,0 и 33,8 ± 24,6 мм [12].
Работа S. Karvonen и соавт. является примером успешного применения кетопрофена в хирургической практике. Здесь кетопрофен в дозе 300 мг/сут был использован у 60 больных, перенесших ортопедические операции. Контроль составили пациенты, получавшие плацебо или парацетамол 4 г/сутки. Критерием эффективности, кроме снижения выраженности боли, была оценка «опиоид-сберегающего» действия, которое определялось при сравнении необходимой для стойкой анальгезии дозы фентанила. Этот эффект был отмечен лишь в группе кетопрофена: средняя доза фентанила здесь оказалась на 22% меньше по сравнению с группой плацебо и на 28% меньше в сравнении с группой парацетамола [13].
Хорошие результаты были отмечены при использовании кетопрофена в стоматологии. J. Olson N. и соавт. провели исследование, в ходе которого 239 пациентам после удаления 3-го моляра был назначен кетопрофен в минимальной дозе (25 мг), ибупрофен 400 мг или парацетамол 1000 мг; «пассивным» контролем являлось плацебо. Главным методом оценки являлось сравнение числа пациентов, у которых спустя 6 часов после экстракции зуба боль полностью отсутствовала. Этот результат был достигнут почти у всех больных, получивших кетопрофен, — 99%, у 96% получивших ибупрофен и 88% — парацетамол (разница недостоверна). Все активные препараты превосходили плацебо, на фоне которого боль купировалась лишь у одной трети пациентов (33,6%). Как видно, даже минимальная доза кетопрофена дает столь же выраженное (и даже несколько большее) облегчение боли, как стандартные терапевтические дозы ибупрофена и парацетамола [14].
Удачной демонстрацией преимущества кетопрофена стала работа I. Jokhio и соавт., которые сравнили его с диклофенаком у 180 пациентов, испытывающих выраженные боли (среднее значение по ВАШ
70 мм) вследствие травмы или острой патологии мягких тканей ревматической природы. При этом была использована т. н. «ступенчатая» терапия: в первый день НПВП применяли в виде в/м инъекций, а затем перорально. Соответственно, половина пациентов получила две инъекции кетопрофена по 100 мг, а затем принимали этот препарат по 100 мг 2 раза в день. Вторая группа больных получила две инъекции диклофенака по 75 мг, а в дальнейшем принимали его по 50 мг 3 раза в день внутрь. Курс лечения составил 2 недели. К концу периода наблюдения кетопрофен демонстрировал лучшие результаты (рис. 1). При этом 72% больных, получавших кетопрофен, оценили его переносимость как «хорошую или отличную»; такую оценку диклофенаку дали лишь 50% пациентов [15].
Одним из последних доказательств высокой анальгетической эффективности кетопрофена стала работа итальянских ученых P. Sarzi-Puttini и соавт. — метаанализ 13 РКИ (n = 898), в которых сравнивалось действие кетопрофена 50–200 мг/сут с ибупрофеном 600–1800 мг/сут или диклофенаком 75–100 мг/сут у больных с разными ревматическими заболеваниями. Кетопрофен показал достоверное превосходство над препаратами сравнения в 9 из 13 РКИ. При этом вероятность достижения благоприятного эффекта при назначении кетопрофена была почти в 2 раза выше (ОШ 0,459: 0,33–0,58, p = 0,000) [16].
Кетопрофен показал себя действенным средством для купирования приступа мигрени. Согласно результатам исследования M. Dib и соавт., он не уступал золмитриптану — представителю группы триптанов, которые являются важнейшим патогенетическим средством для лечения этого заболевания. В этой работе 235 пациентов с мигренью однократно приняли кетопрофен 75 или 150 мг или золмитриптан. Во всех группах отмечался практически одинаковый результат: через 2 часа боль прекратилась у 62,6%, 61,6% и 66,8% пациентов соответственно [17].
Необходимо отметить, что кетопрофен обладает хорошим противовоспалительным потенциалом. Наилучшей моделью оценки противовоспалительного эффекта НПВП является купирование подагрического артрита, при котором выраженная боль определяется острой воспалительной реакцией. «Золотым стандартом» лечения этой патологии долгое время считался индометацин, обладающий выраженными противовоспалительными свойствами. Кетопрофен, как показали R. Altman и соавт., успешно прошел сравнение с этим препаратом. В ходе исследования 59 пациентов с острым подагрическим артритом в течение 7 дней принимали кетопрофен 100 мг 3 раза в день или индометацин 50 мг 3 раза в день. Кетопрофен обеспечил значимое облегчение боли в первый же день лечения у 92% больных; в контрольной группе их оказалось 91%. Через неделю лечения приступ был полностью купирован у 24% и 22% пациентов. Как видно, кетопрофен не уступал индометацину по эффективности. Но при этом он отчетливо превосходил его по безопасности — на фоне приема индометацина какие-либо побочные эффекты были отмечены у 20% больных, а в группе кетопрофена — лишь у 11% [18].
Помимо экстренного обезболивания, кетопрофен оказался эффективным средством для длительного контроля боли при хронических заболеваниях опорно-двигательного аппарата.
Важным доказательством достоинств кетопрофена стало европейское проспективное открытое исследование, охватившее около 20 тыс. больных с различной ревматической патологией, в основном остеоартрозом (ОА). Через 1 месяц более 70% пациентов, принимавших кетопрофен в дозе 200 мг/сут, отметили хороший или превосходный результат; при этом ЖКТ-осложнения суммарно возникли у 13,5%, а язвы и кровотечения всего у 0,03% [19].
Работа M. Schattenkirchner и соавт. показала хорошую переносимость кетопрофена при длительном использовании. В их исследовании 823 больных ОА и ревматоидным артритом получали кетопрофен в течение года. На фоне лечения осложнения со стороны ЖКТ возникли у 28% пациентов (лишь у 1,7% серьезные), а со стороны ССС — у 3,2%, что относительно немного, учитывая преимущественно пожилой возраст пациентов и тяжелый коморбидный фон [20].
Удачные результаты были получены при использовании кетопрофена у больных анкилозирующим спондилоартритом (АС). При АС НПВП играют роль основного терапевтического агента, позволяющего контролировать развитие болезни. В исследовании M. Dougados и соавт. 246 больных АС в течение 6 недель принимали целекоксиб 200 мг, кетопрофен 200 мг или плацебо. Достоверной разницы по обезболивающему действию обоих НПВП не было, при этом они существенно превосходили плацебо. Особый интерес представляет влияние НПВП на такие симптомы, как ночная боль и утренняя скованность, которые в большей степени отражают противовоспалительный эффект. Действие кетопрофена и целекоксиба практически не различалось: уменьшение ночных болей составило в среднем 21 и 27 мм ВАШ (в группе плацебо увеличилось на 13 мм), утренняя скованность уменьшилась на 16 и 17 минут (в группе плацебо не изменилась). Таким образом, кетопрофен оказывает четкое противовоспалительное действие при АС. Интересно, что число ЖКТ-осложнений на фоне приема «коксиба» и кетопрофена не различалось: они возникли у 13% и 14% больных (8% на плацебо) [21]. Обсуждая безопасность кетопрофена, нельзя обойти вниманием тот факт, что ряд популяционных исследований демонстрируют для этого препарата существенный риск ЖКТ-осложнений. Так, J. Castellsague и соавт. провели метаанализ 28 эпидемиологических работ (1980–2011 гг.), в которых оценивалось развитие ЖКТ-осложнений при использовании разных НПВП. Наименьший риск был отмечен для целекоксиба — ОШ 1,45, ацеклофенака 1,4 и ибупрофена — 1,84. Существенно выше опасность была при использовании диклофенака — 3,34, мелоксикама — 3,47 и нимесулида — 3,83. Кетопрофен вошел в «тройку» препаратов с наибольшим риском — 3,92, как и напроксен — 4,1 и индометацин — 4,14 [22].
С другой стороны, одно из наиболее крупных популяционных исследований показало для кетопрофена относительно низкий риск ЖКТ-осложнений. Эта работа финских ученых A. Helin-Salmivaara и соавт., основанная на оценке причин 9191 случая ЖКТ-кровотечения, язв и перфорации, отмеченных с 2000 по 2004 гг. Контроль составили 41 780 лиц, соответствующих по полу и возрасту. Риск ЖКТ-осложнений при использовании кетопрофена оказался ниже, в сравнении с диклофенаком: ОШ 3,7 и 4,2 соответственно. Любопытно, что кетопрофен демонстрировал аналогичный или даже меньший риск развития патологии ЖКТ, чем более селективные НПВП (за исключением целекоксиба). Так, ОШ для мелоксикама, нимесулида и эторикоксиба составило 3,4, 4,0 и 4,4 соответственно [23].
Следует отметить, что в России накоплен большой собственный опыт применения кетопрофена. В частности, в нашей стране был проведен ряд клинических исследований, результаты которых показали не только хороший терапевтический потенциал этого препарата, но и низкую частоту осложнений [24, 25].
Среди них следует выделить работу Л. Б. Лазебника и соавт., в которой проводилось 3-месячное сравнение 4 НПВП: лорноксикама, нимесулида, целекоксиба и кетопрофена у 132 больных ОА. Авторы изучали риск осложнений со стороны ЖКТ, суточную динамику артериального давления (АД). Кетопрофен демонстрировал хорошую переносимость: число больных с эрозиями и язвами после использования лорноксикама составило 66% (!), нимесулида — 13,5%, кетопрофена — 13,0%, целекоксиба — 8,3%. Повышение АД свыше 130/90 мм рт. ст. было отмечено лишь у 2% больных, получавших кетопрофен. В отношении лорноксикама и нимесулида ситуация оказалась совсем иной — у пациентов, принимавших эти препараты, повышение АД было отмечено у 11% и 13% [26] (рис. 2). Эта работа показывает одно из наиболее ценных преимуществ кетопрофена — относительно низкий риск осложнений со стороны ССС.
Связь между приемом кетопрофена и КВ-катастрофами определялась в нескольких эпидемиологических исследованиях. Так, низкий риск ИМ при использовании кетопрофена был показан американскими учеными G. Singh и соавт. Проанализировав причины 15 343 эпизодов ИМ (61 372 человека составили соответствующий контроль), авторы сопоставили частоту этого осложнения у лиц, принимавших НПВП. Оказалось, что прием кетопрофена ассоциировался с наименьшим риском ИМ (ОШ 0,88), даже в сравнении с напроксеном (ОШ 1,08), который традиционно считается препаратом, наиболее безопасным в отношении ССС [27].
Близкие результаты были получены M. Solomon и соавт., сравнившими использование различных НПВП у 4425 больных, у которых развился ИМ, и 17 700 лиц без данного осложнения. Согласно полученным данным, разницы по приему кетопрофена в этих группах не было: его получали 53 больных, развивших ИМ (1,2%), и 190 лиц, составлявших контроль (1,1%). Таким образом, использование кетопрофена, по данным этого исследования, не повышало риск развития КВ-катастроф [28].
Низкий риск КВ-осложнений для кетопрофена показали и результаты популяционного исследования финских ученых A. Helin-Salmivaara и соавт. Их работа была основана на сопоставлении данных о приеме НПВП у 33 309 лиц, перенесших ИМ, и 138 949 здоровых людей. Оказалось, что прием кетопрофена фактически не увеличивал опасность развития КВ-катастроф (ОШ 1,11) [29].
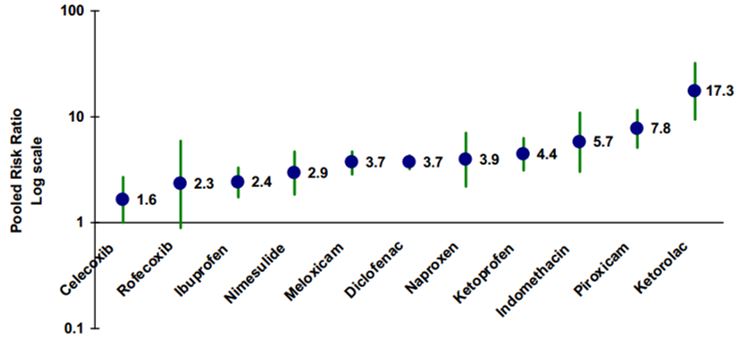
В 2012 г. была опубликована масштабная работа ученых из Тайваня, изучавших КВ-риск при использовании различных НПВП в собственной популяции. Исследуемый материал был получен с использованием данных национальной системы здравоохранения, где имелась информация о 13,7 млн лиц, использовавших НПВП, из которых 8354 перенесли инфаркт миокарда. Пероральный кетопрофен демонстрировал минимальный уровень риска (ОШ 1,17). Он оказался более безопасным, чем подавляющее большинство других НПВП (рис. 3).
Следует отметить, что парентеральное использование НПВП (это был отдельный раздел анализа) ассоциировалось с более высоким риском КВ-осложнений. Так, для кетопрофена риск был повышен более чем вдвое: ОШ 2,34; близкое значение было получено для диклофенака: 1,88, и значительно более высокое — для кеторолака: 4,27 [30].
Таким образом, кетопрофен — универсальный анальгетик, который может с успехом использоваться как для купирования острой, так и длительного контроля хронической боли. Благоприятные фармакологические свойства определяют его преимущества в сравнении с другими НПВП при ургентном обезболивании, когда быстрота облегчения страданий имеет принципиальное значение. Наличие в арсенале врача разных лекарственных форм помогает при выборе стратегии обезболивающей терапии: для получения максимально быстрого эффекта в первые дни лечения может быть оправдано применение парентеральных форм кетопрофена, с последующим переходом на регулярный пероральный прием. Позитивным моментом является также наличие на фармакологическом рынке качественных и недорогих генериков кетопрофена, таких как Фламакс® (Сотекс), доступных большинству пациентов.
Конечно, кетопрофен не лишен недостатков; основной из них, типичный для всех «традиционных» НПВП, — возможность развития патологии ЖКТ. Однако тщательный учет факторов риска перед назначением НПВП и — если соответствующие факторы присутствуют — профилактическое использование гастропротекторов (ингибиторов протонной помпы) позволяют значительно снизить эту опасность. Но при этом кетопрофен показывает низкий риск осложнений со стороны сердечно-сосудистой системы. Это несомненное преимущество, которое расширяет возможность применения данного препарата у лиц пожилого возраста, многие из которых имеют кардиоваскулярные факторы риска.
Литература
А. Е. Каратеев, доктор медицинских наук, профессор
ФГБУ НИИР им. В. А. Насоновой РАМН, Москва




.gif)
.gif)