Родоразрешение в стационаре 2 уровня что это
Роль трехуровневой системы организации медицинской помощи женщинам и детям в снижении младенческой смертности на примере Омской области
Омская государственная медицинская академия
Концепция долгосрочного социально-экономического развития Российской Федерации до 2020 г. определены Посланием Президента Российской Федерации Федеральному Собранию Российской Федерации и направлены на повышение уровня и качества жизни населения, улучшение демографической ситуации, повышение качества и доступности медицинской помощи, в первую очередь женщинам и детям.
В концепции охраны здоровья детей в Российской Федерации предполагается разработать меры по снижению уровня перинатальной и младенческой смертности посредством организации высокотехнологичной медицинской помощи. В частности речь идет о создании новых перинатальных центров, отделений второго этапа выхаживания новорожденных, находящихся в тяжелом состоянии [3].
Учреждения III уровня (областные, краевые, республиканские перинатальные центры, родильные дома (отделения), клиники вузов и федеральных научно-исследовательских институтов) составляют 5,2%.
Однако, несмотря на активно развивающуюся в течении последнего десятилетия сеть перинатальных центров на территории Российской Федерации, подавляющее большинство родов происходит в лечебных учреждениях, не имеющих материальных и кадровых ресурсов, необходимых для выхаживания недоношенных детей, реализации всех аспектов оказания помощи такому контингенту пациентов. Даже при хорошо развитой сети перинатальных центров до 60% недоношенных рождаются вне этих учреждений, из них около 13-15% перегоспитализируются в неонатальные центры [4].
Вышеуказанное диктует необходимость совершенствования организационно-методических, нормативно-правовых подходов организации оказания медицинской помощи беременным, роженицам и новорожденным.
Результаты исследования. Омская область относится к территориям, имеющим большую протяженность и низкую плотность населения. В городе Омске проживает около 80% населения, что характеризует область как высокоурбанизованный регион. В области имеется 5 городских округов и 32 муниципальных районов. Исходя из этих особенностей, основополагающим принципом организации оказания медицинской помощи в учреждениях родовспоможения стала ее регионализация.
До 2012 г. система здравоохранения в Омской области представляла собой разрозненные лечебные учреждения, в которых медицинская помощь осуществлялась по территориальному принципу.
Роды у беременных с тяжелой акушерской и экстрагенитальной патологией проходили в 5 муниципальных родильных домах города Омска и родильном доме бюджетного учреждения здравоохранения Омской области (БУЗОО) БУЗОО «Областная клиническая больница». Часто роды у таких беременных проходил даже в родильных отделениях ЦРБ, так отсутствовала возможность госпитализации женщин группы высокого риска в родильные дома Омска. При рождении детей с низкой и экстремально низкой массой тела в районах области проводились попытки их лечения на месте в центральной районной больнице с дальнейшей транспортировкой на второй этап выхаживания в БУЗОО «Областная клиническая больница».
Учитывая вышеуказанное, на территории Омской области до 2012 г. не существовало современной трехуровневой системы оказания медицинской помощи беременным и новорожденным, которая обеспечивала бы преемственность в организации медицинской помощи.
С целью оптимизации оказания медицинской помощи населению в 2012 г. произошло слияние городских и областных лечебно-профилактических учреждений в единую сеть под руководством Министерства здравоохранения Омской области.
С момента объединения всех лечебно-профилактических учреждений в единую сеть активно стали проводиться мероприятия по организации 3-х уровневая система оказания медицинской помощи матери и ребенку.
Нормативно правовую основу трехуровневая система оказания медицинской помощи женщинам и детям обрела с вступлением в силу распоряжения Министерства здравоохранения Омской области от 17 сентября 2013 г. № 308-р.
В настоящее время в Омской области служба родовспоможения представлена 3-уровневой системой:
Родильный дом БУЗОО «Областная клиническая больница» осуществляет помощь женщинам, относящимся к средней и высокой группам риска, проживающим в муниципальных районах Омской области, а также женщинам с кардиохирургической, нейрохирургической и тяжелой сосудистой патологией. В родильном доме БУЗОО «Областная клиническая больница» родоразрешаются женщины с выявленным пренатально пороком сердца у плода.
В структуре БУЗОО «Областная клиническая больница» развернуто консультативное отделение для женщин из муниципальных районов Омской области с высокой и средней группами риска, организован перинатальный консилиум, дистанционный консультативный центр с выездными анестезиолого-реанимационными акушерскими и неонатальными бригадами. Данное учреждение оснащено реанимобилями. Имеется возможность использования санитарной авиации.
БУЗОО «Городской клинический перинатальный центр» ориентировано на оказание медицинской помощи при преждевременных родах жительницам города Омска. В структуре лечебного учреждения развернуто отделение вспомогательных репродуктивных технологий, Центр планирования семьи, дистанционный консультативный центр с выездными анестезиолого-реанимационными акушерскими и неонатальными бригадами.
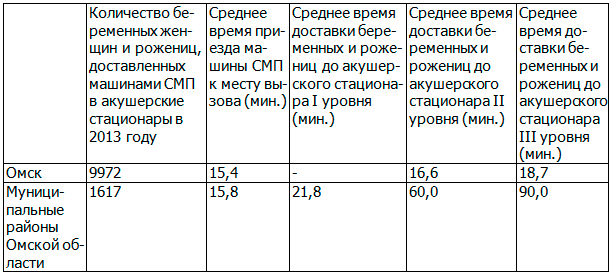
В условиях города Омска медицинская помощь детскому населению оказывается в высокоспециализированных лечебно-профилактических учреждениях, в связи, с чем показатель младенческой смертности находится на достаточно низком уровне. Однако в районных центрах проблема оказания реанимационной помощи детям является одной из серьезнейших задач. Это обусловлено рядом факторов и в первую очередь отдаленностью населенных пунктов муниципальных районов Омской области от акушерских стационаров второго и третьего уровней, имеющих возможность оказать медицинскую помощь ребенку на современном уровне (табл. 1).
Таблица 1. Информация о времени доезда машин скорой медицинской помощи (СМП) и доставки беременных и рожениц в акушерские стационары
Одним из возможных путей решения этой проблемы является создание специализированных подразделений, обеспечивающих оказание реанимационной помощи детям в стационарах первого уровня и их перегоспитализацию в более крупные лечебные учреждения.
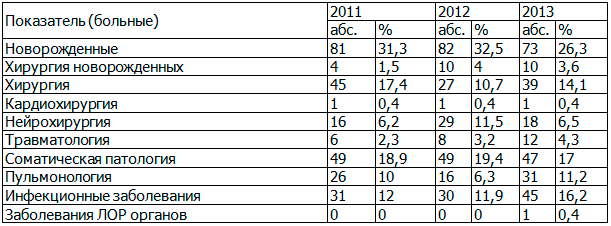
Таблица 2. Распределение пациентов реанимационно-консультативных центров по нозологическим формам за 2011-2013 г.
При анализе динамики количества выездов специалистов РКЦ за последние три года отмечается непрерывный рост выездов с целью оказания консультативной помощи, в том числе повторных выездов-консультаций (табл. 3).
Таблица 3. Характеристика выездной работы реанимационно-консультативного центра за 2011-2013 г.
Сотрудники РКЦ эффективно обеспечивают оказание высококвалифицированной медицинской помощи детям, как в условиях стационаров региона, так и во время транспортировки и создают преемственность в терапии, что является залогом благоприятного исхода и выздоровления пациента.
Организация трехуровневой системы оказания медицинской помощи женщинам и детям, создание единой перинатальной службы, развитие реанимационно-консультативной службы в Омской области, внедрение современных перинатальных технологий, основанных на доказательной медицине, стандартизация медицинской помощи позволило снизить репродуктивные потери в регионе.
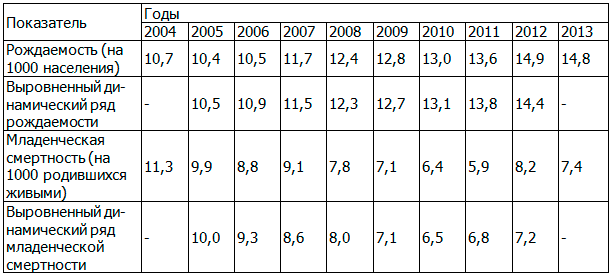
В Омской области в период с 2004 г. показатель рождаемости имеет стойкую тенденцию к росту. Выравнивание динамического ряда рождаемости методом скользящей средней обнаружило четко выраженную тенденцию к росту показателя, темп роста которого в 2013 г. по отношению к 2004 г. составил 38,3% (табл. 4).
На фоне положительной динамики рождаемости до 2012 г. отмечалось снижение уровня младенческой смертности. По результатам выравнивания динамического ряда младенческой смертности, несмотря на колебания показателя в отдельные годы, прослеживается четко выраженная тенденция к его снижению в период с 2004 по 2011 г., в последующие годы начинаются неблагоприятные изменения его уровня. В 2011 г. по отношению к исходному уровню показатель младенческой смертности снизился на 47,8%.
После перехода на новые критерии живорождения в 2012 году отмечен рост младенческой смертности на 38,9% по сравнению с предшествующим периодом. Но уже в 2013 г. отмечена положительная динамика снижения младенческой смертности. В целом за анализируемый период показатель младенческой смертности снизился на 34,5% по сравнению с исходным уровнем, различия достоверны (t=4,5; p=0,0001) (табл. 4).
Между количеством родившихся и числом детей, умерших на первом году жизни, выявлена обратная, средняя по силе связь (r=-0,68), коэффициент корреляции достоверен (t=2,61; p=0,0157).
Таблица 4. Динамика фактических и выровненных показателей рождаемости и младенческой смертности в Омской области за период 2004-2013 г.
Показатель младенческой смертности на территории Омской области на протяжении всего анализируемого периода был стабильно ниже, чем в Сибирском Федеральном округе (СФО) и Российской Федерации (РФ) в целом. Необходимо отметить, что, если в 2004 г. уровень младенческой смертности в Омской области был ниже среднего по СФО и РФ на 4,2% и 1,7% соответственно, то уже в 2013 г. младенческая смертность в регионе оказалась ниже данных показателей по СФО и РФ на 12,9% и 9,7% (табл. 5).
Таблица 5.Младенческая смертность в Омской области в сравнении с Сибирским Федеральным округом, Российской Федерацией в 2004 и 2013 г.
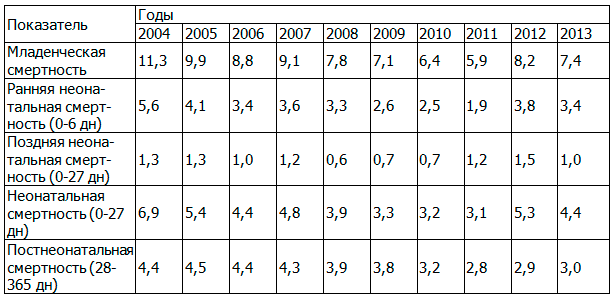
Анализ динамики младенческой смертности в различные возрастные периоды сохраняет основные тенденции, отраженные в анализе уровня общей младенческой смертности (табл. 6).
Таблица 6. Динамика возрастной структуры младенческой смертности в Омской области за период 2004-2013 г. (на 1000 родившихся живыми)
Полученные результаты позволяют сделать вывод, что за период 2004-2013 г. снижение младенческой смертности произошло преимущественно за счет уменьшения ее в неонатальном периоде на 36,2%. На этот процесс оказали влияние, прежде всего, высокие темпы снижения ранней неонатальной смертности начиная с 2004 г. Темп убыли в 2011 г. по отношению к исходному уровню составил 55,1%. После повышения показателя в 2012 г. в 1,7 раз, в 2013 г. младенческая смертность в неонатальный период вновь снизилась на 16,9%, различия достоверны (t=3,7; p=0,0002).
Необходимо отметить, что максимальное снижение неонатальной смертности произошло преимущественно в раннем неонатальном периоде (на 39,3%), различия достоверны (t=3,7; p=0,0002). Поздняя неонатальная смертность снизилась на 23,1%, однако различия не достоверны (t=0,9; p=0,3498).
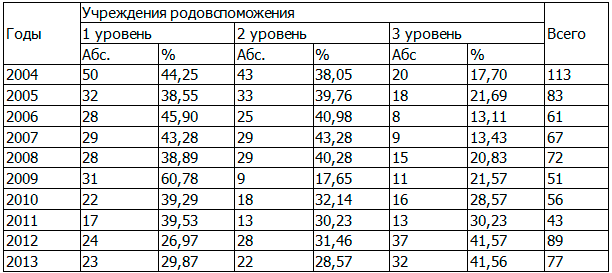
Снижение младенческой смертности преимущественно за счет ранней неонатальной смертности является ярким доказательством функционирования этапности оказания медицинской помощи женщинам и детям. Так если в 2004 г. максимальное количество случаев ранней неонатальной смертности происходили в учреждениях родовспоможения 1 уровня (44,25%), то в 2013 г. удельный вес их в общей структуре ранней неонатальной смертности снизился до 29,87% (табл. 7).
Таблица 7. Изменение удельного веса случаев ранней неонатальной смертности в зависимости от уровня учреждения родовспоможения в Омской области за период 2004-2013 годы (абс., в %)
Результаты проведенного анализа свидетельствуют, что, родоразрешение женщин, особенно высокой степени риска, в условиях маломощных акушерских отделений центральных районных больниц не всегда позволяет оказать высококвалифицированную медицинскую помощь и увеличивает младенческую смертность, причем не только в ЦРБ, но и в учреждениях III уровня, куда эти женщины нередко доставляются в крайне тяжелом состоянии.
В связи с этим руководителям органов управления здравоохранением субъектов Российской Федерации необходимо осуществлять строгий контроль за соблюдением этапности оказания акушерской помощи и своевременностью направления беременных высокого риска в учреждения III уровня, располагающие современными диагностическими возможностями, квалифицированными кадрами, имеющими отделения реанимации и интенсивной терапии.
Следует вести дистанционный мониторинг беременных высокой степени риска; развивать выездные формы оказания акушерско-гинекологической помощи; внедрять телемедицинские технологии. Все это позволит снизить материнскую смертность и обеспечить жительниц сельской местности высококвалифицированной медицинской помощью.
Программированные роды у женщин с различной степенью перинатального риска
Научный анализ и оценка патогенетически значимых факторов риска в пре- и интранатальном периода родов расширили представления о возможных путях снижения перинатальной заболеваемости и смертности. Впервые на основании изучения интранатального прироста факторов риска разработан алгоритм программированных родов для женщин с высокой степенью перинатального риска.
Определение суммы факторов риска в пре- и интранатальном периодах дает возможность более надежно прогнозировать исход родов, программировать тактику ведения их в пользу консервативного или оперативного родоразрешения. Разработанный алгоритм программированных родов у женщин с высокой степенью перинатального риска позволил снизить показатели перинатальной смертности и заболеваемости новорожденных.
Материалы и методы исследования. В соответствии с задачами исследования для оценки перинатальных факторов риска была использована таблица балльной оценки пренатальных факторов риска, опубликованная в приложении № 1 к приказу Министерства здравоохранения СССР № 430 от 22
апреля 1981 года, разработанная Фроловой О.Г. и Николаевой Е.И., модифицированная на кафедре акушерства и гинекологии с курсом перинатологии РУДН (2005).
Основным принципом формирования исследуемых групп явилась набранная общая сумма баллов. Нас интересовали женщины со средним (15 — 24 балла) и высоким (25 и более баллов) перинатальным риском. Таким образом, из 215 женщин были отобраны 142 и разбиты на 2 группы в зависимости от общей суммы баллов. Соответственно первую группу составила 81 женщина со средней степенью перинатального риска, а вторая группа состояла из 61 женщины с высоким риском.
Всем обследованным женщинам проводилось также допплерометрическое исследование после 24 недель беременности. При необходимости проводилась повторная допплерография. Определяли скорость кровотока в артерии пуповины, средней мозговой артерии и аорте плода, а также в маточных артериях.
Для создания базы данных и математической обработки статистического материала в качестве основного программного обеспечения выбран пакет модулей для статистической обработки данных STATISTICA® for Windows, Release 7.0.61.0, компании StatSoft® Inc., США (1984-2004).
Результаты исследования. Хотя изначально женщины распределялись по группам риска в зависимости от имеющихся факторов, проведенный клинико- статистический анализ позволил акцентировать внимание на факторах, преобладающих в группах. В группе со средней степенью перинатального риска большинство обследованных были первородящими. В этой группе имели место более частые острые респираторные инфекции во время беременности, что в свою очередь, коррелировало с высокими показателями угрожающих прерываний беременности.
У беременных с высоким риском отмечался высокий уровень экстрагенитальной заболеваемости (анемии, инфекции мочевыводящих путей, эндокринная патология), отягощенный акушерско-гинекологический анамнез: раннее начало половой жизни, бесплодие и хронические воспалительные процессы гениталий. Таким образом, особенностью женщин группы высокого риска является большая доля предгравидарных факторов, которые проявляются в неполноценности инвазии трофобласта, реализующейся во время беременности в плацентарную недостаточность, ЗРП, гестоз.
Нами для оценки перинатальных факторов риска, как уже отмечалось, была использована модифицированная таблица оценки пренатальных факторов риска, разработанная О.Г. Фроловой и Е.И. Николаевой. Суммарный подсчет всех имеющихся факторов риска в баллах и оценку изменения их мы проводили не только по триместрам, но и в интранатальном периоде, что позволил; определить те факторы, наличие которых приводило к повышению уровня перинатальной заболеваемости у женщин с высоким риском.
Мы подтвердили, что возраст тесно связан с уровнем экстрагенитальной заболеваемости, акушерско-гинекологическим анамнезом, имеет почти линейное соотношение с неблагоприятным акушерским результатом. Интересно отметить, что женщины, рожающие в возрасте 35 лет и старше, имею; результаты совокупности факторов риска, сопоставимые с результатами юных беременных. Одним из факторов перинатального риска, воздействующих Hа течение беременности и ее исход, является курение (вредная привычка) Доказано, что у курящих беременных нарушается фетоплацентарный кровоток приводящий к рождению маловесных детей. Каждая девятая обследованная нами женщина со средним риском и каждая шестая высокого риска были курящими.
Паритет является важным фактором риска в первом триместре. От него довольно часто зависит течение и исход родов. У исследованных женщин ш всем анализируемым параметрам имеется ряд отличий в группе перво- и повторнородящих. К ним относятся экстрагенитальные соматические и инфекционные заболевания, осложнения беременности (гестозы) и родов (слабость родовой деятельности). Обращает на себя внимание, что переношенная беременность наблюдалась в два раза чаще у женщин из группы со средней степенью перинатального риска. Мы считаем, что это связано с большим процентом первородящих женщин в данной группе.
При кардиотокографическом исследовании у обследованных беременных диагностированы в антенатальном периоде нарушения состояния плода различной степени тяжести в 14,7%. Причем нарушения состояния плода отмечались в 2 раза чаще в группе высокого риска, что, главным образом, связано с имеющейся фетоплацентарной недостаточностью у этих женщин.
Анализируя факторы перинатального риска, отмеченные у обследованных женщин в первом триместре, можно заключить, что многие из них не меняются в течение беременности и помогают получить полную картину о состоянии здоровья женщины и плода, т.е. это практически то, с чем женщина приходит в женскую консультацию при первом посещении.
Далее во втором триместре присоединились факторы риска по осложнениям беременности (угроза прерывания, токсикозы), а осложнения третьего триместра (гестозы, ФПН, ЗРП, патология околоплодной среды) требуют новой оценки факторов перинатального риска, гак как в этом гестационном срою окончательно оценивается степень риска и вырабатывается план родоразрешения.
С ростом срока беременности изменяется сумма факторов риска в сторону их повышения. Это становится очевидным при проведении балльного скрининга в каждом триместре беременности.
Динамическое изменение суммы факторов индивидуально для каждой женщины. В нашем исследовании иногда происходило дублирование тех или иных факторов в зависимости от срока беременности, некоторые факторы перинатального риска (анемия, острые инфекции при беременности), влияющие на сумму «набранных» баллов, были одинаково важны во всех периодах беременности.
В ходе исследования, суммируя баллы перинатального риска, «набранные» обследованными женщинами по гриместрам, мы наблюдали либо возможность резкого скачка их, либо плавный рост и переход беременной из одной группы в другую, более неблагоприятную в плане прогнозирования исхода родов. Подтверждением, этого являются следующие результаты исследования. В первом триместре женщин с низкой степенью перинатального риска было 114(80,3%); 26(18,3%) беременных составляли группу среднего риска, 2(1,4%) обследованные женщины были отнесены в группу высокого риска.
Обсуждение. Перинатальный риск возрастает в динамике беременности. Интранатально сумма баллов перинатального риска может возрастать в 2 раза и более (более 100%) от исходного значения. Каждая третья (34,6%) роженица из группы среднего риска в процессе родов «переходит» в группу высокого риска.
Наибольшее значение интранатального прироста риска имеет место в группе среднего перинатального риска при недооценке его «прироста» и переоценки в родах.
М.А. МАМЕДОВА, М.А. САРМОСЯН, И.М. ОРДИЯНЦ, Л.Б. ЗАЯКИНА, Т.В. ГАЛИНА, Т.П. ГОЛИКОВА
Распределение беременных для родоразрешения в зависимости от степени риска.
| Контингент беременных | Тип акушерского стационара |
| 1 степень риска – наименьшая (здоровые женщины, первая беременность, без абортов) | Стационар 1 степени риска: родильное отделение участковой больницы, сельская ЦРБ, роддом на 60 – 100 коек (есть врач акушер –гинеколог) |
| 2 степень риска – средняя (повторные роды с абортами, ЭГП в стадии компенсации) | Стационар 2 степени риска: родильное отделение многопрофильной ЦРБ, городской роддом, акушерско-гинекологическая больница (обеспечены акушерско-анестезиолого-реанимационной службой – возможны консультации других специалистов) |
| 3 степень риска – тяжелая (ОАА, много родов, крупный и мертвый плод, ЭГП с декомпенсацией) | Стационар 3 степени риска: акушерской отделение ОКБ, специализированный акушерский стационар, отделение профильного НИИ, акушерское отделение, объединенное с кафедрой акушерства – гинекологии. |
Частота посещения беременной ЖК.
1. Через 7 – 10 дней после первой явки с результатами анализов
2. До 20 недель – 1 раз/мес.
3. 20 – 30 недель – 1 раз в 2 недели
4. С 30 недели – 1 раз/нед
С каждой явке беременная сдает ОАМ, 1 раз в 2 месяца мазки на гонококк и степень чистоты влагалища, УЗИ до 26 недель с целью выявления фетопатии.
Степени риска предстоящих родов по ЖК.
1 степень – первобеременные без акушерских осложнений и ЭГЗ с нормальными данными акушерской антропометрии.
2 степень – 1) роды у беременных с ЭГП, с АУТ, крупным плодом, неправильным положением плода, предлежанием плаценты, у беременных старше 30 лет.
2) беременные с ЭГП, признаками инфекции, мертвым плодом, повторными абортами, с рубцом на матке.
3) беременные с повышенной опасностью перинатального травматизма и смертности (беременные с бывшим ранее перинатальным травматизмом и смертностью, с привычным и угрожающим невынашиванием беременности)
2 степень – беременные с тяжелыми и осложненными формами ЭГЗ (ССН, ревматический и септический эндокардит, легочная ГТ, ГБ 2 и 3 степени, системные заболевания соединительной ткани и крови, отслойка плаценты, шок или коллапс во время родов, эмболия околоплодными водами, бактериальный и болевой шок)
Качественные показатели работы ЖК, охват диспансерным наблюдением беременных.
1) Число взятых на учет по беременности; из них взятых на учет в ранние сроки
2) Число родивших в срок
3) Число преждевременных родов
4) Самопроизвольное прерывание беременности; из числа родивших
5) Обследование на RW (первично/повторно)
6) Обследование на ВИЧ (первично/повторно)
7) Обследование на гонорею (первично/повторно)
8) Группа крови и резус-фактор (выявлено с резус-отрицательной кровью)
9) Осмотрено терапевтом (из них до 12 недель)
10) Взяты мазки на степень чистоты в 38 недель
11) Прослушали школу беременных
12) Прошли психопрофилактическую подготовку к родам
13) ЛФК (показано/проведено)
15) Из числа родивших имели ЭГЗ: из них – заболевания ССС
17) Наличие кровотечений в родах (из них проведена профилактика кровотечений)
18) Родили путем КС
19) Родили в тазовом предлежании (из них диагностировано в ЖК)
20) Родовой травматизм
21) Перинатальная смертность (из них антенатальная гибель плода)
22) Наличие ГСО в послеродовом периоде
23) Материнская смертность
24) Не стояли на учете по беременности
— со средней группой риска
— с высокой группой риска
Специализированные приемы в ЖК.
Цель – оказание квалифицированной консультативной помощи женщинам
1) По невынашиванию и бесплодию
2) По эндокринологической гинекологии
5) Подростковый акушер-гинеколог
6) Прием по климактерию
9) По изосенсибилизации по резус-фактору и системе АВ0 (ЖК МСЧ № 9)
— по заболеваниям почек (городской почечный центр)
— по эндокринопатиям (городской эндокринологический центр)
В Перми есть специализированная консультация «Брак и семья», которая оказывает лечебную и консультативную помощь по вопросам планирования семьи, лечения женского и мужского бесплодия.
Диспансеризация беременных.
— это система активного врачебного наблюдения с ранних сроков гестационного процесса, направленная на профилактику и раннее выявление осложнений беременности, родов, послеродового периода.
Базовая схема наблюдения за беременной в ЖК.
· Установление срока беременности 2 врачами
· ОАК + время свертывания + тромбоциты
· Группа крови и резус фактор, RW, ВИЧ, tbc
· Мазок из »С» и »И» на гонорею, мазок на степень чистоты, мазок с ШМ на атипичные клетки
· Посев выделений из ШМ на стафилококки
· Посев выделений из носа на стафилококки
· Осмотр терапевта, окулиста, ЛОР
· Санация полости рта
2) В 20 недель – кровь на сахар
· ОАК + время свертывания + тромбоциты
· Мазок из »С» и »И» на гонорею, мазок на степень чистоты, мазок с ШМ на атипичные клетки
· Посев выделений из ШМ на стафилококки
· Посев выделений из носа на стафилококки
· Кровь на RW, HBs-АГ, ВИЧ
· ОАК + время свертывания + тромбоциты
· Мазок из »С» и »И» на гонорею, мазок на степень чистоты, мазок с ШМ на атипичные клетки
Приказ № 430: »Об утверждении инструктивно-методических указаний об организации работы ЖК»
ЖК является самостоятельным подразделением родильного дома, поликлиники или МСЧ, оказывающим все виды акушерско-гинекологической помощи. Территория деятельности ЖК устанавливается соответствующим органом здравоохранения по подчиненности. Штаты медперсонала ЖК устанавливаются в соответствии с действующими штатными нормативами. Работа ЖК организуется в соответствии с положением о ЖК (приложение 2 к приказу МЗ СССР № 830 от 1977 г.) работа медперсонала – приказ № 360.
2. Кабинеты участковых акушеров-гинекологов и других специалистов
4. Кабинет гинеколога-эндокринолога
5. Кабинет по невынашиванию, бесплодию
6. Кабинет по контрацепции
7. Кабинет патологии ШМ
8. Кабинет по гигиене
9. Кабинет по психопрофилактической подготовке к родам
10. Кабинет гинеколога-онколога
11. Кабинет по медицинской сенсибилизации
12. Процедурный кабинет
13. Инфекционный кабинет
14. Малая операционная
15. Физиотерапевтический кабинет
20. Оценка состояния плода на мониторе.
Организация наблюдения и медицинской помощи беременным.
2. Ознакомление женщины с порядком общего осмотра
3. После клинического и лабораторного обследования (до 12 недель беременности) определяется принадлежность беременной к той или иной группе риска (группа наименьшего риска – до 4 баллов; среднего риска 5 – 9 баллов; высокого риска – 10 баллов и более). При высокой степени риска решается вопрос о сохранении беременности. Если беременность сохраняют, то женщина направляется в специализированный роддом.
4. Беседы с женщинами с высоким риском (сверка с врачебными данными) о необходимости посещения ЖК
5. Патронаж не пришедших на прием женщин.
Аборт.
1. До 12 недель (иногда до 16 недель) – медицинский аборт. До 3 – 4 недель – микроаборт – менее травматичен, нет расширения цервикального канала и выскабливания полости матки.
2. После 12 недель: прерывание в позднем сроке:
1) амниоцентез: выведение вод и введение лекарственных веществ с целью стимуляции матки (10 % раствор NaCl, ПГ, 40 % раствор глюкозы)
· малое КС – часто со стерилизацией женщины
— большие дозы окситоцина (матка в это время к окситоцину не чувствительна).
1. До 12 недель – по желанию женщины и по медицинским показаниям
2. В поздних сроках – по медицинским и социальным показаниям.
1. ЭГП декомпенсированной стадии
2. Сифилис, СПИД, активный туберкулез
3. Психические заболевания
6. Тяжелый иммуноконфликт
7. Злокачественные опухоли
8. Слепота, глухота, глухонемота
9. Отсутствие 1 конечности
10. Физиологическая незрелость организма: до 16 лет, после 45 лет
11. Алкоголизм, наркомания, токсикомания
12. Наследственные заболевания
1. Одинокие женщины
4. Развод во время беременности, если готовы к этому времени документы
5. Многодетные семьи.
До 12 недель кровь на RW, ВИЧ, мазок на флору и степень чистоты.
В позднем сроке – полный объем обследований, как перед операцией (ОАК, ОАМ, RW, ВИЧ, группа крови, резус-фактор, БХК, коагулограмма, ЭКГ, ФЛГ, осмотр терапевта).
1. Обезболивание: 1) в/в наркоз – калипсол
2) введение дикаина (лидокаина) в цервикальный канал
3) можно в парацервикальное пространство (обкалывание ШМ) – новокаин, лидокаин.
2. Влагалищное исследование: 1) уточнить сроки беременности
2) узнать расположение матки в полости малого таза (острым инструментов вслепую можно перфорировать матку)
3. Обработка наружных половых органов и ШМ (фурациллин)
4. Операция: вводится ложкообразное зеркало вверх, вниз – подъемник
5. Если ШМ подвижна, то наложение пулевых щипцов с целью фиксации (или щипцы Мюзо – лучше фиксируют, но более травматичны)
6. Зондирование полости матки – где плодное яйцо и куда направлена полость (кпереди или кзади)
7. Расширение цервикального канала расширителем Гегара (с 1 – 2 размера до большего размера, который превышает на 0,5 см срок беременности: если срок 8 недель, то размер № 8,5)
8. Вакуум-экскохлеация плодного яйца (разрушение и удаление плодного яйца) с помощью наконечника (с окошечком) и вакуум-отсоса.
9. Контрольное выскабливание полости матки с помощью кюретки
10. При больших сроках беременности – абортцанг – инструмент (вакуум-экскохлеация неэффективна на поздних сроках) – прямой зажим с окошечками, опасен в плане перфорации матки.
11. В сроке 8 – 9 недель – 5 минут, в позднем сроке – больше времени.
12. Холод, снятие щипцов, обработка влагалища.
1) Ранние – в первые сутки:
· Гипотонические кровотечения вплоть до летального исхода
· 

· 
2) Поздние – со вторых суток:
· ГСО (эндометрит, вплоть до сепсиса)
· 
· 
· мастопатия, вплоть до рака при частых абортах
· эрозия ШМ, эндометриоз ШМ
· 
1. для взятия мазков – соскобов – ложечка Фолькмана
2. для цервико-гистеро-сальпингографии наконечник
3. перфоратор Бло – для перфорации головки
4. 
ножницы Феноменова для плодоразрушающих операций